Zuckerkrank Leben mit Typ-1-Diabetes
Patienten mit Typ-1-Diabetes sind von den ersten Symptomen meist ziemlich überrumpelt: Sie müssen plötzlich ständig pinkeln und entwickeln einen schier unstillbaren Durst. Wenn diese Krankheitszeichen auftreten, ist höchste Eile geboten.
Patienten mit Diabetes Typ 1 sind von den ersten Symptomen meist ziemlich überrumpelt: Sie müssen plötzlich ständig pinkeln und entwickeln einen schier unstillbaren Durst.
Experte:
Prof. Dr. med. Peter Achenbach, Institut für Diabetesforschung, HelmholtzZentrum München
Wenn diese Krankheitszeichen auftreten, ist höchste Eile geboten, denn die Patienten können schnell ins Koma fallen. Grund dafür ist, dass das körpereigene Immunsystem Teile der Bauchspeicheldrüse zerstört hat. Ohne Behandlung verläuft die Erkrankung tödlich. Es ist heute möglich, Typ-1-Diabetes schon zu erkennen, bevor die ersten Krankheitszeichen auftreten. Selbst Impfstoffe werden erprobt.
Der Text beruht auf einem Interview von Moritz Pompl mit Prof. Dr. med. Peter Achenbach, Institut für Diabetesforschung, HelmholtzZentrum München.
Der Begriff Diabetes mellitus bedeutet „honigsüßer Durchfluss“: Im Altertum probierten die Ärzte den Urin ihrer Patienten und stellten damit die Diagnose. Beim Typ-1-Diabetes greift das körpereigene Immunsystem die Bauchspeicheldrüse an. Dadurch sinkt die Insulinausschüttung, und der Blutzucker steigt.
Dem Typ-1-Diabetes liegt ein Mangel an Insulin zugrunde. Das Hormon wird in den Beta-Zellen der Bauchspeicheldrüse gebildet und sorgt dafür, dass Zucker aus dem Blut in die Körperzellen aufgenommen wird, vor allem in die Muskel-, Fett- und Leberzellen.
Nach der Nahrungsaufnahme steigt der Blutzucker an – entsprechend mehr Insulin gelangt dann aus der Bauchspeicheldrüse ins Blut. Umgekehrt ist der Insulinspiegel im Blut bei Hunger besonders niedrig. Dadurch wird der Blutzucker in engen Grenzen gehalten: Er liegt im Normalfall bei 60 – 100 Milligramm pro Deziliter Blut (direkt nach dem Essen darf er auch höher sein).
Der Körper bekämpft sich selbst
Hat ein Patient Diabetes, dann ist die Blutzucker-Regulierung gestört. Beim Typ-1-Diabetes zerstört das körpereigene Immunsystem die Beta-Zellen in der Bauchspeicheldrüse, in denen das Insulin gebildet wird. Außerdem wenden sich Antikörper gegen das Insulin und teilweise auch gegen seine Vorstufe, das Pro-Insulin, sowie gegen weitere Proteine der Beta-Zelle. Die Ärzte sprechen von einem Diabetes-spezifischen Autoimmunprozess. Dieser tritt relativ häufig zusammen mit weiteren Autoimmunprozessen auf, die sich dann auch noch gegen andere Organe richten können, etwa gegen die Schilddrüse.
Beim Typ-2-Diabetes liegt dagegen in der Regel eine Insulinresistenz zu Grunde – das bedeutet, dass die Körperzellen nicht mehr so gut auf Insulin reagieren. Sie sind aufgrund falscher Essgewohnheiten mit vielen schnell-resorbierbaren Kohlenhydraten (v.a. Zucker) und Fetten ständig mit einem Überangebot an Blutzucker bombardiert worden und dadurch "abgestumpft". Genauer gesagt haben sich die Rezeptoren für Insulin an den Zielzellen zurückgebildet. Die Patienten mit Typ-2-Diabetes sind meistens älter und übergewichtig.
Die Gene spielen eine Rolle
Die Erkrankung Typ-1-Diabetes entwickelt sich meist im Kinder- und Jugendalter, und sie führt dazu, dass früher oder später die Insulinproduktion der Beta-Zellen nicht mehr ausreicht, um den Blutzucker auf gesundem Niveau zu regulieren. Später kann der Körper nur noch sehr wenig oder gar kein Insulin mehr bilden. Ohne Behandlung stirbt der Patient.
Wodurch der Autoimmunprozess ausgelöst wird, ist trotz intensiver Forschung noch nicht restlos geklärt. Fest steht, dass die Gene eine Rolle spielen: Das Risiko, im Laufe des Lebens an Typ-1-Diabetes zu erkranken, beträgt in etwa drei bis acht Prozent (also ungefähr fünf von 100), wenn ein Elternteil oder Geschwisterkind erkrankt ist, verglichen mit 0,4 Prozent (also vier von 1.000) in der Gesamtbevölkerung – und das Risiko steigt auf 25 Prozent (25 von 100 Personen), wenn mehrere enge Verwandte Typ-1-Diabetes haben. Entscheidend bei der Vererbung sind Oberflächenproteine auf den weißen Blutkörperchen (sogenannte HLA = Humane Leukozyten-Antigene). Sie haben im Immunsystem die Aufgabe, Antigene zu präsentieren, also Stoffe, gegen die das Immunsystem kämpfen soll. Immunzellen, die gegen körpereigene Stoffe gerichtet sind, werden normalerweise aussortiert und vernichtet. Bestimmte genetische Faktoren begünstigen es aber offensichtlich, dass einige der selbstreaktiven Immunzellen ungeschoren davonkommen und im Körper nicht ausreichend von anderen Immunzellen in ihrer Aktivität gehemmt werden. Dann kann sich eine sogenannte Autoimmunerkrankung (wie z.B. Typ-1-Diabetes) entwickeln.
"Es gibt über 50 bekannte Gene und Genregionen, die bei Typ-1-Diabetes eine Rolle spielen und mit dem Immunsystem in Verbindung stehen. Aber das allein erklärt nicht den rasanten Anstieg der Erkrankungszahlen in den vergangenen Jahren."
Prof. Dr. med. Peter Achenbach, Institut für Diabetesforschung, Helmholtz Zentrum München
Beim Typ-1-Diabetes beobachten Mediziner und Medizinerinnen einen kontinuierlichen Anstieg der Fallzahlen: Derzeit hat in Deutschland rund jeder 260ste Bürger Typ-1-Diabetes, aber die Zahl der Neuerkrankungen steigt pro Jahr um rund drei bis fünf Prozent.
"Bei Kindern unter fünf Jahren liegt die jährliche Anstiegsrate sogar bei sechs Prozent. Wenn der Prozess so weitergeht, dann haben wir in zwölf Jahren eine Verdoppelung der Neuerkrankungszahlen bei den Jüngsten. Bereits heute gibt es in Deutschland rund 320.000 Betroffene in allen Altersgruppen."
Prof. Dr. med. Peter Achenbach, Institut für Diabetesforschung, Helmholtz Zentrum München
Viren als Ursache?
Verschiedene Umweltfaktoren werden als Auslöser für diesen Anstieg diskutiert, unter anderem auch Virusinfektionen: Bevor Betroffene die ersten Diabetes-Symptome bekommen, haben viele von ihnen einige Tage oder wenige Wochen vorher eine Infektion gehabt. Die Bandbreite reicht von Erkältungen mit dem Coxsackie B-Virus bis hin zu Kinderkrankheiten wie Mumps oder Röteln und dem Pfeiffer‘schen Drüsenfieber. Eine Beteiligung der Infektion als Ursache für den Autoimmunprozess ist jedoch unwahrscheinlich, wenn die klinische Diabeteserkrankung kurze Zeit nach der Infektion auftritt. Allerdings wurde bei Kindern mit häufigen viralen Atemwegsinfektionen im ersten Lebensjahr in den folgenden Jahren eine häufigere Entwicklung von Typ-1-Diabetes beobachtet. Auch Stresssituationen wie eine Operation oder Umweltfaktoren wie etwa Feinstaub oder Stickstoffdioxid stehen im Verdacht, Typ-1-Diabetes zu begünstigen.
"Leider wissen wir hier noch zu wenig.Es gibt eine ganze Reihe an Umweltfaktoren, die in kleineren Studien genannt worden sind, und die zum Teil auch signifikante Ergebnisse gezeigt haben. Diese Ergebnisse konnten aber nicht immer bestätigt werden."
Prof. Dr. med. Peter Achenbach, Institut für Diabetesforschung, Helmholtz Zentrum München
Deshalb glauben viele Mediziner und Medizinerinnen, dass Umweltfaktoren oder Viruserkrankungen nur das "Tüpfelchen auf dem i" sind und den Krankheitsprozess beschleunigen: Sie treffen auf ein besonders empfängliches Immunsystem, das dann überreagiert und die volle Ausprägung des Autoimmunprozesses ermöglicht. Meist war dieser zum Zeitpunkt der Infektion schon lange unbemerkt im Gange.
"Die gestörte Regulation der Immunantwort ist das Grundproblem. Umweltfaktoren leisten einen wesentlichen Beitrag in der Krankheitsentwicklung. Es gibt aber wahrscheinlich nicht DEN EINEN ursächlichen Umweltfaktor." Prof. Dr. med. Peter Achenbach, Institut für Diabetesforschung, Helmholtz Zentrum München
In dieses Bild passt auch die Theorie, dass Typ-1-Diabetes mit einem zu sauberen Lebensstil zu tun hat: Je weniger ein Kind „im Dreck“ spielt und mit Keimen verschiedenster Art in Berührung kommt, desto weniger muss sich sein Immunsystem mit der Umwelt auseinandersetzen. Dadurch können aber auch wichtige Trainingseinheiten wegfallen, durch die das Immunsystem lernt, nicht unangebracht und überschießend, sondern angemessen zu reagieren.
Wenn jemand ständig pinkeln muss und mit dem Trinken nicht mehr hinterherkommt, ist höchste Eile geboten: Dann droht der Patient ins Koma zu fallen.
Die Symptome von Typ-1-Diabetes machen sich bemerkbar, wenn etwa 80 Prozent der Beta-Zellen in der Bauchspeicheldrüse zerstört sind. Die Patienten sind meist unter 40 Jahre alt, besonders häufig sind Kinder und Jugendliche betroffen. Sie müssen plötzlich häufig pinkeln und verlieren dadurch viel Wasser.
Das liegt daran, dass die Nieren den vielen Zucker, den sie aus dem Blut filtern, nicht mehr wieder aufnehmen können (bei einem normalen Blutzuckerwert schaffen sie das problemlos). Der überschüssige Zucker gelangt über die feinen Röhrchen der Nieren in die Blase und wird letztlich als „honigsüßer“ Urin ausgeschieden – daher auch der griechisch-lateinische Name „Diabetes mellitus“. Auf seinem Weg durch die Nieren sorgt die süße Zuckerlösung dafür, dass wegen der osmotischen Wirkung Wasser aus dem Gewebe nachfließt und dem Körper entzogen wird.
Durst und Gewichtsverlust
Der Körper versucht, den Wasserverlust auszugleichen, und aktiviert das Durstzentrum im Gehirn: Die Patienten können quasi ohne Unterlass trinken, auch nachts. Entsprechend schlecht schlafen sie, fühlen sich müde und kraftlos. Gleichzeitig verlieren sie an Körpergewicht, maßgeblich aus zwei Gründen: Erstens scheidet der Körper massenhaft Zucker über den Urin aus, und verliert dadurch Kalorien, die er eigentlich bräuchte. Zweitens leiden die Körperzellen paradoxerweise an einem Zuckermangel, obwohl im Blut mehr als genug davon herumschwimmt: Der Insulinmangel führt dazu, dass kaum mehr Zucker in die Zellen aufgenommen wird. Die Zellen reagieren darauf, indem sie selbst anfangen, Zucker herzustellen, und zwar aus gespeicherten Fetten und aus Proteinen. Entsprechend nehmen die Fettreserven ab und die Muskelmasse schrumpft.
Das Blut wird sauer
Der massive Fettabbau führt dazu, dass viele „Ketonkörper“ gebildet werden – saure Abbauprodukte, die ins Blut gelangen. Das Blut wird sauer („Ketoazidose“), was über Elektrolytverschiebungen letztlich bis zum Koma führen kann. Gleichzeitig trocknen die Körperzellen wegen des hohen Blutzuckerspiegels aus, auch im Gehirn. Das Bewusstsein trübt zunehmend ein. Das Vorliegen einer Ketoazidose zum Zeitpunkt der klinischen Diagnose ist mit einer verschlechterten Langzeit-Blutzuckereinstellung verbunden und erhöht das Risiko für vaskuläre Komplikationen und Gedächtnisstörungen.
"Rund ein Drittel aller neu diagnostizierten Typ-1-Diabetes-Patienten gelangen bereits mit einer diabetischen Ketoazidose in die Klinik und müssen dann häufig auf die Intensivstation." Prof. Dr. med. Peter Achenbach, Institut für Diabetesforschung, Helmholtz Zentrum München
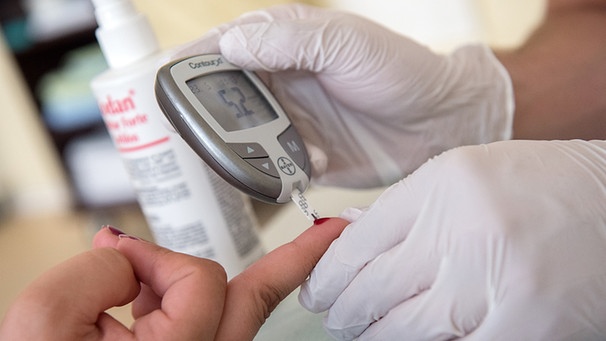
Um die Diagnose zu sichern, wird der Blutzuckerspiegel bestimmt, der bei einem Typ-1-Diabetes über 200 Milligramm pro Deziliter Blut liegt (Normalwert nüchtern 60 – 100 mg/dl). Der Langzeit-Zuckerwert HbA1c gibt zudem Auskunft darüber, wie hoch der Blutzucker in den letzten acht bis zwölf Wochen war.
"Die klinische Manifestation des Typ-1-Diabetes kann dramatisch sein: Eines von 400 Kindern mit Ketoazidose stirbt auch heute noch. Im Vergleich zu früher sind das zwar deutlich kleinere Zahlen. Aber das müsste trotzdem nicht sein. Die Ketoazidose kann durch eine Diagnose im Frühstadium der Erkrankung verhindert werden." Prof. Dr. med. Peter Achenbach, Institut für Diabetesforschung, Helmholtz Zentrum München
Chronische Folgen drohen
Manche Patienten mit einem Typ-1-Diabetes leiden an Wadenkrämpfen und Sehstörungen. Beides hat mit Verschiebungen des Wasser- und Elektrolythaushaltes zu tun, der unter anderem auch die Linse im Auge betreffen kann. Die chronischen Folgen ähneln dem des Typ-2-Diabetes: Der Körper zeigt häufiger als ein gesunder Organismus Zeichen einer Abwehrschwäche, etwa in Form einer Blasenentzündung oder als Pilzbefall im Genitalbereich. Außerdem werden durch den hohen Blutzucker auf lange Sicht die Gefäße am Auge, in den Nieren, den Beinen, am Herzen und im Gehirn geschädigt – es drohen Blindheit, Nierenversagen, Herzinfarkt, Schlaganfall und die „Schaufensterkrankheit“ (periphere arterielle Verschlusskrankheit, PAVK). Darüber hinaus kann sich eine Polyneuropathie entwickeln, weil die Nerven etwa in den Beinen teilweise absterben – dadurch haben die Patienten an manchen Stellen zum Beispiel weniger Gespür oder können Temperaturunterschiede schlechter wahrnehmen (z.B. heißes oder kaltes Wasser). Entscheidend ist eine möglichst optimale und rasche therapeutische Einstellung des Blutzuckers. Je früher ein Patient adäquat behandelt wird, desto besser lassen sich die chronischen Schäden hinauszögern.
Je früher ein Patient mit Typ-1-Diabetes diagnostiziert wird, desto besser lassen sich gravierende Schäden für die Gesundheit verhindern oder hinauszögern. Die Therapie beeinflusst den Alltag aber maßgeblich, denn "Urlaub" von der Erkrankung gibt es nicht.
Bekommen neu diagnostizierte Betroffene eine passende Therapie, dann normalisiert sich der Blutzucker. Die Beta-Zellen in der Bauchspeicheldrüse erholen sich sogar vorübergehend und produzieren wieder vermehrt eigenständig Insulin – allerdings ist diese Erholung nur von kurzer Dauer. Nach ein bis zwei Jahren verebbt die Insulinproduktion meist endgültig.
Entsprechend ist der Körper spätestens dann endgültig auf künstlich zugeführtes, gentechnisch hergestelltes Insulin angewiesen. Und weil Insulin im Magen-Darm-Trakt abgebaut wird, muss es gespritzt werden. Als Ort für die Injektion eignet sich zum Beispiel das Unterhautfettgewebe am Bauch, von wo aus das Insulin dann resorbiert wird.
„Konventionelle“ und „intensivierte“ Therapie
Insulinmenge und Anzahl der Injektionen richten sich nach dem Blutzucker (den die Betroffenen regelmäßig über einen Blutstropfen aus der Fingerspitze oder mit einem Sensor im Unterhautfettgewebe bestimmen müssen) und den Mahlzeiten. Es gibt unterschiedliche Therapiemöglichkeiten: Bei der "konventionellen" Insulintherapie spritzen sich die Betroffenen zweimal täglich - zum Frühstück und zum Abendessen - , und zwar mit einer Mischung aus normalem Insulin und einem Verzögerungsinsulin, das langsamer abgebaut wird und damit länger vorhält. Die Mahlzeiten müssen zu relativ festen Zeiten eingenommen werden und von der Menge an Kohlenhydraten auf die Insulinmenge abgestimmt sein.
Flexibler ist die "intensivierte" Insulintherapie: Die Betroffenen spritzen sich ein bis zweimal täglich mit einem Verzögerungsinsulin, und zusätzlich jeweils vor den Mahlzeiten mit einem schnell wirksamen Insulin. Dadurch sind sie wesentlich flexibler, was die Mahlzeiten angeht. Allerdings muss häufiger gespritzt und der Blutzucker häufiger kontrolliert werden.
Auch die Therapie mit einer Insulinpumpe kommt in Frage: Die Betroffenen tragen dabei eine kleine Pumpe am Körper und bekommen einen kleinen Katheter unter die Haut gepflanzt. Darüber wird Insulin in den Körper abgegeben.
Eine gute Schulung ist wichtig
Unabhängig von der Therapie müssen die Betroffenen ihre Ernährung genau im Blick haben und wissen, wie viel Insulin sie dem Körper je nach Mahlzeit zuführen müssen. Sinnvoll ist eine vollwertige Mischkost mit langkettigen Kohlenhydraten. Schnell resorbierbare Zucker (wie in Süßigkeiten) dagegen sollten die Betroffenen meiden, ebenso wie zu viel Eiweiß in der Nahrung. Das beansprucht die Nieren besonders, und die sind ohnehin schon vom hohen Blutzucker gestresst.
Die Betroffenen müssen gut geschult werden, um zum Beispiel schnell zu erkennen, wenn sie Symptome einer Unterzuckerung entwickeln (etwa durch zu viel gespritztes Insulin). Da der Diabetes die Gefäße schädigt, sollten die Betroffenen andere Faktoren vermeiden, die ebenfalls schlecht für die Arterien sind (vor allem Rauchen, Bluthochdruck, Übergewicht, Fettstoffwechselstörungen).
Forscher suchen nach Möglichkeiten, Personen mit Typ-1-Diabetes zu erkennen, bevor sie überhaupt Symptome entwickeln. Selbst eine vorbeugende Behandlung wird erprobt.
Die aktuelle Forschung zielt unter anderem darauf ab, Typ-1-Diabetes bereits zu erkennen, bevor die Erkrankung klinisch mit Krankheitszeichen ausbricht. Eine Möglichkeit, die derzeit in Bayern in Zusammenarbeit mit vielen Haus- und Kinderärzten in der Fr1da-Studie praktiziert wird, ist die Bestimmung von Beta-Zell-Autoantikörpern im Blut von Zwei- bis Zehnjährigen im Rahmen einer routinemäßigen Kinder-Untersuchung.
Diese Antikörper, die gegen Proteine der Insulin-bildenden Beta-Zellen gerichtet sind, können nämlich bereits im Blut nachgewiesen werden, bevor die ersten Anzeichen von Typ-1-Diabetes auftreten. Sie weisen auf ein Frühstadium der Erkrankung hin. Hat ein Kind erhöhte Antikörper-Werte, dann werden die Familien entsprechend geschult, um im Ernstfall schnell handeln zu können.
"Wir hoffen, dass der Gesetzgeber reagiert und die Krankenkassen das Programm dauerhaft übernehmen. Mit steigenden Zahlen würde die Bestimmung der Antikörper auch billiger. Ich schätze, der Test allein würde in Zukunft noch etwa einen Euro kosten."
Prof. Dr. med. Peter Achenbach, Institut für Diabetesforschung, Helmholtz Zentrum München
Ziel der Präventionsprogramme und einer frühzeitigen Therapie ist es, sowohl schwere Stoffwechselentgleisungen (Ketoazidose) und Akut-Komplikationen als auch Spätschäden zu vermeiden.
"So gut wie jeder Patient entwickelt irgendwann Folgeschäden, zum Beispiel an den Gefäßen. Aber je früher der Blutzucker gut eingestellt wird, desto länger lassen sich die Schäden verhindern und begrenzen."
Prof. Dr. med. Peter Achenbach, Institut für Diabetesforschung, Helmholtz Zentrum München
Bereits direkt nach der Geburt lässt sich mit einem Bluttest feststellen, ob für ein Kind ein erhöhtes Risiko besteht, an Typ-1-Diabetes zu erkranken. Im Rahmen der Freder1k-Studie bieten Geburtskliniken und Kinderärzte in Bayern, Sachsen und Niedersachsen diese freiwillige Untersuchung allen Eltern kostenlos an.
In Deutschland können in Bayern, Niedersachsen, Sachsen und Thüringen im Rahmen des regulären Neugeborenen-Screenings in den ersten Lebenstagen oder – aktuell nur in Bayern und Niedersachsen – im Rahmen der Vorsorgeuntersuchung (U2) oder auch bei jedem anderen Kinderarztbesuch bis zum Alter von sieben Tagen kostenfrei durchgeführt werden. Aus ganz Deutschland können außerdem Babys, deren Eltern oder Geschwister bereits an Typ-1-Diabetes erkrankt sind, an der Früherkennungsuntersuchung teilnehmen – ebenfalls bis zum Alter von sieben Tagen.
Mit dem Freder1k-Screening für Babys bis zum Alter von 7 Tagen wollen Wissenschaftler und Wissenschaftlerinnen Kinder identifizieren, die ein im Vergleich mit dem Bevölkerungsdurchschnitt mindestens 25-fach erhöhtes Risiko besitzen, an Typ-1-Diabetes zu erkranken. Über 1000 dieser Kinder nehmen gegenwärtig an einer Präventionsstudie (POInT-Studie) teil, in der die Entstehung der Erkrankung verhindert oder verzögert werden soll. Ähnlich wie bei einer Desensibilisierung bei allergischen Erkrankungen bekommen die Kinder hierbei über einen längeren Zeitraum täglich Insulin als Pulver mit der Nahrung. Da es im Magen abgebaut wird, verändert es den Blutzucker nicht. Allerdings setzt sich das Immunsystem mit dem Insulin auseinander. Dadurch soll das Immunsystem so verändert werden, dass es das Insulin und auch die Beta-Zellen in der Bauchspeicheldrüse nicht mehr angreift. Das Baby- und Kleinkindalter ist für so ein "Training" ein günstiger Zeitpunkt: In dieser Phase lernt das Immunsystem, harmlose von zu bekämpfenden Reizen zu unterscheiden. Gleichzeitig ist dies auch der Zeitraum, in dem sich bei späteren Typ-1-Diabetes -Betroffenen eine Fehlsteuerung der Immunabwehr entwickelt. Der Einschluss in die POInT-Studie ist abgeschlossen und erste Ergebnisse werden 2024 erwartet.
Derzeit ist für Säuglinge mit einem erhöhten Typ-1-Diabetes-Risiko die Teilnahme an einer weiteren Präventionsstudie möglich. In der SINT1A-Studie wird geprüft, ob durch eine tägliche Gabe des Probiotikums B. infantis im ersten Lebensjahr die Entstehung von Typ-1-Diabetes verhindert oder verzögert werden kann. Das Probiotikum wird in dieser Studie über den Mund (oral) verabreicht. Das soll einen positiven Einfluss auf die Darmflora haben und dadurch regulierend auf das Immunsystem wirken. So sollen fehlerhafte und krankmachende Immunreaktionen wie beim Typ-1-Diabetes aber auch bei anderen Erkrankungen, wie z.B. Zöliakie, verringert und dadurch einer Krankheitsentstehung entgegengewirkt werden.
Ob sich Typ-1-Diabetes auf diese Weise irgendwann vielleicht sogar komplett verhindern lässt, muss sich aber erst noch zeigen.