Psoriasis Wie Schuppenflechte Haut oder Gelenke schädigt
Die Schuppenflechte (Psoriasis) ist zwar nicht ansteckend, aber sie sieht nicht schön aus - was für Patienten extrem belastend sein kann.
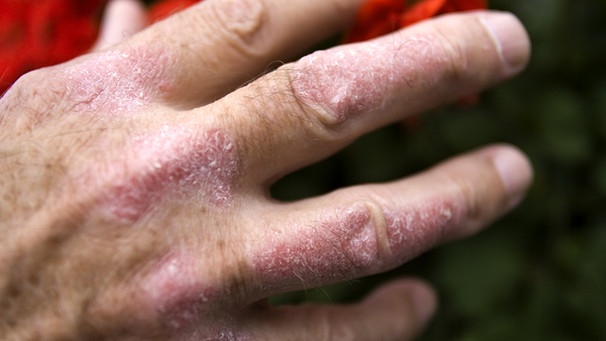
"Psora" bedeutet Juckreiz. So verweist bei der Psoriasis (Schuppenflechte) der Name der Erkrankung bereits auf eines ihrer Symptome. Aber schlimmer noch: Die Haut schuppt stark und ist gerötet. Psoriasis betrifft allerdings nicht nur die Haut, sondern – als Psoriasis-Arthritis – auch Gelenke und Sehnen. Der Hintergrund dieser Schuppenflechte: eine Autoimmunreaktion.
Dem Text liegt ein Gespräch zugrunde mit Prof. Dr. med. Lars French, Direktor der Klinik und Poliklinik für Dermatologie und Allergologie, Ludwig‐ Maximilians‐Universität München
Zwei bis drei Prozent der Bevölkerung in Deutschland leiden an Psoriasis, das sind mehr als zwei Millionen Menschen. Damit ist sie eine der häufigsten entzündlichen Hauterkrankungen überhaupt. Im Gegensatz zum akuten Auftreten einer entzündlichen Hauterkrankung (etwa als Nebenwirkung auf ein Arzneimittel), ist Psoriasis chronisch. Auf der Haut der Betroffenen bilden sich dicke rote Flecken mit weißen Schuppen, sogenannte Plaques. Sie entstehen durch eine Überproduktion neuer Hautzellen. Im Normalfall entwickelt sich aus einer neuen Hautzelle, dem Keratinozyt, innerhalb von zwei Wochen eine Hornzelle, die abschuppt. Bei Menschen mit Schuppenflechte läuft dieser Prozess dagegen innerhalb von zwei, drei Tagen ab.
"Wir nennen das einen viel schnelleren Turnover der Hautzellen."
Prof. Lars French
Diese Zellen sind noch nicht ausgereift, kleben an der Hautoberfläche fest, werden nicht so einfach abgelöst und bilden schuppige Verdickungen.
Bei einem Teil der Patienten sind nur einzelne Körperstellen betroffen, typisch dabei sind Ellenbögen, Knie und die Kopfhaut. Ein Drittel der Erkrankten jedoch leidet an einer mittelschweren bis schweren Psoriasis, die mehr als zehn Prozent der Körperoberfläche betrifft.
"Das ist einfach sehr störend für die Patienten, weil die Erkrankung damit sichtbar für andere ist, wenn man zum Beispiel kurzärmelige T-Shirts oder Shorts trägt. Manche Patienten schämen sich, ins Schwimmbad zu gehen. Oder bei intimen Begegnungen, vor allem ganz am Anfang. Sie haben Sorge, dass andere auf Distanz gehen, weil sie Psoriasis nicht einschätzen können und fürchten, sich anzustecken. Zum Glück zeigen sich die Hautstellen selten im Gesicht. Aber ich möchte betonen: Psoriasis ist nicht gefährlich, nicht ansteckend, auch bei Berührung nicht übertragbar."
Prof. Lars French
Dermatologen registrieren deshalb bei ihren Psoriasis-Patientinnen und Patienten eine große Belastung, einen großen Leidensdruck.
"Man kann den Leidensdruck ziemlich gut messen und ihn mit der Belastung durch andere Krankheiten vergleichen. Studien zeigen, dass der Leidensdruck eines Patienten, der an einer mittelschweren Psoriasis leidet, ähnlich dem ist, den man in der ersten Woche nach einem Herzinfarkt spürt oder wenn man an Krebs leidet."
Prof. Lars French
Im schlimmsten Fall können sich die von juckenden und schuppenden Stellen betroffenen Hautareale über den ganzen Körper ausbreiten und – bei der sogenannten Erythrodermie – 90 Proztent der Körperoberfläche befallen.
Psoriasis ist eine Autoimmunerkrankung. Hintergrund ist eine übertriebene Immunantwort des Körpers, die sich gegen die Haut (und auch gegen Gelenke – siehe weiter unten: Psoriasis-Arthritis) richtet. Genetische Faktoren, die Veranlagung, spielen eine Rolle bei der Entstehung der Hautkrankheit. Dabei handelt es sich nicht nur um ein Gen, sondern um mehrere – die Medizin nennt dies polygenetisch. Dazu kommen exogene Faktoren, also Faktoren der Umgebung und Umwelt, die die Häufigkeit der Erkrankung beeinflussen.
"In nördlichen Ländern liegt die Inzidenz bei drei bis fünf Prozent. In südlichen Ländern wie Australien sind es zwei Prozent. Wo es also mehr Sonne gibt und es wärmer ist, ist die Inzidenz niedriger. Das nutzen wir übrigens bei der Therapie: Die Sonnenbehandlung in der Kabine wird auch als Behandlung bei dieser Krankheit eingesetzt. Dass die Sonne wirklich den Schweregrad der Psoriasis beeinflusst, sehen wir bei Patienten, die hier leben: Sie haben oft im Winter mehr Hautveränderungen als im Sommer."
Prof. Lars French
Weitere sogenannte exogene Triggerfaktoren, also Faktoren der Umgebung, die eine Psoriasis auslösen oder verschlechtern können und die Behandlung schwieriger machen:
- Medikamente: Zum Beispiel Betablocker (gegen Herzprobleme oder Bluthochdruck) oder Lithium (wird bei psychiatrischen Krankheiten verordnet)
- Infektionen: typischerweise Tonsillitis, also Racheninfekte mit Streptokokken
- mechanische Reize: scheuernde Kleidung, Kratzen
- Stress
80 bis 90 Prozent der Betroffenen leiden an der beschriebenen Form der Psoriasis, der Psoriasis vulgaris, mit Plaquestellen auf der Haut.
Weitere Nebenformen, die seltener sind:
- Psoriasis inversa: Sie betrifft Hautfalten, in denen die Umgebung feuchter ist. Deshalb gibt es bei Psoriasis inversa keine Schuppung.
- Psoriasis guttata: eine tröpfchenförmige Psoriasis-Läsion, die häufiger bei Kindern auftritt und dies häufig nach einer Infektion. Für 30 Prozent der Betroffenen bedeutet das den Einstieg in die spätere Psoriasis vulgaris, bei den anderen geben sich die Beschwerden wieder und kommen nie zurück.
- Pustulöse Psoriaris: eitrig, selten
- Psoriasis der Kopfhaut: ist schwieriger zu behandeln, da die Hautpartie nicht gut erreichbar werden kann
- Psoriasis-Arthritis: eine Sonder-Form mit Beteiligung der Gelenke
Bei der Mehrzahl der Patienten beginnt die Psoriasis mit einer reinen Hautveränderung. Bei ungefähr 30 Prozent aller Psoriasis-Patienten entwickelt sich später daraus die Psoriasis-Arthritis. Sie greift verschiedene Strukturen an, nicht nur die Haut. Im Krankheitsverlauf schlägt sich die Schuppenflechte häufig auch auf Wirbelsäule, Schleimbeutel, Gelenke und Sehnen nieder.
"Das ist besonders problematisch. Denn die Haut hat eine fantastische Eigenschaft: Sie kann nach einer starken Entzündung ohne Narben abheilen. Das ist aber nicht der Fall, wenn diese Entzündung die Gelenke betrifft. Da führt das dazu, dass sie sofort Schaden nehmen. Und diese Schäden sind mit der Zeit kumulativ. Im schlimmsten Fall führt das zu Deformitäten zum Beispiel der Hände und Finger oder zur Einschränkung der Bewegung und Schmerzen."
Prof. Lars French
Es sollte also von den behandelnden Dermatologen nicht versäumt werden, auch Patienten, die nur Hautveränderungen haben, immer zu fragen, ob sie morgens eine Steifigkeit in den Gelenken haben oder auch Schmerzen.
"Manchmal ist das schon ein Frühzeichen, und je früher man diagnostiziert, desto besser und früher kann man behandeln. Mit den neuen Medikamenten, die uns zur Verfügung stehen, kann man vermeiden, dass es je zu Einschränkungen in Form von Gelenkseinschränkungen oder Deformitäten kommt. Aber diese Frage wird, das muss ich auch sagen, nicht oft genug gestellt."
Prof. Lars French
Seltener, nämlich in zehn Prozent der Fälle, startet der Prozess der Psoriasis-Arthritis zuerst an Gelenken und Sehnen. Zehn Prozent der betroffenen Menschen haben also keine Hautbeteiligung bei der Psoriasis-Arthritis. Eine Hauterkrankung ohne Hautbeteiligung – ein Widerspruch in sich?
"Die Diagnose kann eine Herausforderung auch für unsere Kollegen in der Rheumatologie sein, wenn keine Hautveränderung da ist. Die Entzündung fokussiert sich am Anfang im Gelenk und bei den Sehnenansätzen. Und bei der großen Mehrheit ist es so, dass die Psoriasis irgendwann dazukommt."
Prof. Lars French
Rheumatologen (für die Gelenke) und Dermatologen (für die Haut) arbeiten bei dieser Variante eng zusammen.
Eine so genannte Enthesitis, eine Entzündung der Sehnen-Ansätze, ist häufig der erste Hinweis auf die Erkrankung. Dort also, wo die Sehnen sich an den Knochen binden. Ultraschall und Bildgebung bringen Aufklärung, idealerweise schon vor einem Stadium, in dem es Schwellungen gibt und eine derartige Entzündung, dass die Struktur zu Schaden kommen könnte.
"In den Leitlinien ist es als Ziel formuliert, so früh wie möglich in den Prozess, der die Gelenke schädigen kann, einzugreifen."
Prof. Lars French
Eine leichtere Psoriasis wird z.B. mit (Cortison-)Salben mit oder ohne Vitamin Derivate und/oder mit Lichttherapie behandelt. Bei mittleren und schwereren Ausprägungen von Psoriasis und Psoriasis-Arthritis werden systemisch wirksame Medikamente angeraten - beispielweise Metothrexat - oder die modernsten Medikamente, sogenannte Biologika. Sie wirken nicht nur an der Oberfläche, sondern systemisch. Sie blockieren Botenstoffe, über die das fehlgeleitete Immunsystem bei einer Auto-Immunerkrankung ständige Entzündungen verursacht und wenden damit zum einen bei Patienten, bei denen sich die Schuppenflechte bisher nur an der Haut zeigt, im besten Fall die Schädigung der Gelenke ab. Zum anderen verhindern sie bei Betroffenen, die bislang nur Reaktionen an Gelenken und Sehnen zeigen, eine schwere Schuppenflechte. Gut behandelt, kommt es eventuell nur zu einer - wie es die Medizin nennt - Erscheinungsfreiheit, oder zu einer nur sehr diskreten Psoriasis.
"Um gut zu behandeln, haben wir heute eine ziemlich große Wahl an Präparaten im Biologika-Bereich, da sich in den letzten 15 Jahren viel getan hat. Das Verständnis der Erkrankung und die Entwicklung von Therapien haben sich extrem verbessert. Deswegen auch ist es schade, wenn Patienten mit Gelenkschmerzen oder mit einer mittelschweren bis schweren Psoriasis zu Hause bleiben und nicht wissen, dass man etwas wirklich Gutes tun kann."
Prof. Lars French
Permanente Entzündungen, wie sie Psoriasis und Psoriasis-Arthritis im Körper verursachen, bringen Begleiterkrankungen mit sich.
"Je schwerer die Krankheit ist, desto mehr werden die Gefäße angegriffen, mit der Konsequenz eines kardiovaskulären Risikos und einer erhöhten kardiovaskulären Mortalität. Aber auch andere Probleme wie Zuckerkrankheit, wie Lipidstoffwechsel-Probleme, wie Arteriosklerose oder eine Herzproblematik können auftreten. Das ist dann irreversibel. Und in diesem Sinne ist es wichtig, dass diese Patienten richtig, also auch mit Biologika, behandelt werden können."
Prof. Lars French
Medikamentenkosten zwischen 10.000 und 20.000 Euro pro Jahr und Patient fallen bei diesen modernen Biologika-Therapien zwar noch an.
"Aber wir müssen das gegenrechnen mit den Kosten für die Gesellschaft, wenn ein Patient sehr an Psoriasis leidet. Er wird wahrscheinlich auch bei der Arbeit weniger effizient und auch weniger häufig anwesend sein. Er muss ziemlich viele Arzttermine wahrnehmen. Er leidet an anderen Krankheiten, einer Depression etwa oder später an kardiovaskulären Problemen. Diesen vorzubeugen, das sind auch Einsparungen. Denn wenn ein Patient ein kardiovaskuläres Probleme hat und dann einen Stent oder eine Operation benötigt, dann sind diese Preise schnell mit im Gepäck. Wir wägen medizinisch, wirtschaftlich und präventiv ab. Und können wir die Prävention von Organschäden erreichen, dann ist das wirklich eine gute Entscheidung."
Prof. Lars French
Bislang gilt Psoriasis wie andere Autoimmunerkrankungen als nicht heilbar.
"Das ist eine große Frage, die wir uns stellen, ob Psoriasis und Psoriasis-Arthritis je heilbar sein werden. Bei Rheumatologen und Dermatologen ist im Moment der Stand heute: Die Erkrankung ist ‚kontrollierbar‘ bis hin zu ‚komplett kontrollierbar‘. Das heißt, wenn man gut behandelt, hat man kein Fortschreiten, solange man die Medikamente nimmt."
Prof. Lars French
Aber: Es konnte an einigen Beispielen auch beobachtet werden, dass die Psoriasis – wurde die Therapie mit Biologika gestoppt - erst nach vielen Monaten zurückkam. Gerade bei neuesten Biologika blieben einige Patienten eine längere Zeit ohne Rezidiv.
"Die Frage stellt sich also bei uns Dermatologen und bei den Rheumatologen: Würde man Patienten viel früher behandeln und stark behandeln mit diesen sehr guten Biologika, könnten wir dann eigentlich die Entzündung für mehrere Jahre oder für immer ausschalten? Es fehlen uns aber, um das zu rechtfertigen, Biomarker, die uns sagen: Es würde sich lohnen von hundert Patienten zehn so zu behandeln. Das ist ein großes Forschungsthema, bei dem wir mit Rheumatologen kollaborieren. Unbenommen davon aber ist die wichtige Tatsache, dass diese Präparate nur ganz wenig Nebenwirkungen mitbringen."
Prof. Lars French
Es fehlen Biomarker und es fehlt das Forschungsgeld, so der Professor an der Ludwig-Maximilians-Universität. Eine wichtige Studie zumindest zeigte, dass bei Patienten, die auf ihr Medikament sehr gut angesprochen hatten, die Psoriasis langsamer zurückkommt.
"Und man sieht sogenannte Super-Responders. Das sind Patienten, die früh und stark behandelt worden sind und damit eine kürzere Dauer ihrer Schuppenflechte haben. Diese Patientengruppe hat eine größere Chance, auch langanhaltend auf das Medikament zu reagieren."
Prof. Lars French
Noch vor 20 Jahren wurde grundsätzlich diskutiert, ob die Psoriasis eine Krankheit der Hautzellen sei oder eine Krankheit des Immunsystems. Am Psoriasis-Zentrum der Ludwig-Maximilians-Universität München, an dem Dermatologen gemeinsam mit Rheumatologen arbeiten und forschen, wurde in den vergangenen Jahren eines der Auto-Antigene entdeckt, mit dem unser Immunsystem gegen körpereigene Strukturen reagiert, die ihm plötzlich als fremd erscheinen. Es ist ein Botenstoff, der von den Melanozyten gebildet wird, und der bei Menschen, die den genetischen Hintergrund dafür haben, die fehlgeleitete Immunantwort mit Psoriasis provoziert. Seit nicht einmal 20 Jahren kennt man also nun den Autoimmun-Hintergrund der Psoriasis und Psoriasis-Arthritis. Auch bei der Forschung zu entzündlichen Botenstoffen, den Zytokinen, war das Klinikum der Ludwig-Maximilians-Universität München beteiligt - sowie auch an der Entwicklung der Medikamente gegen diese Botenstoffe.
"Diese Biologika haben sehr große Vorteile gegenüber den älteren Medikamenten: Dass sie keine kumulativer Nebenwirkungen haben z.B., wie die vorige Therapie mit Methotrexat. Einige Patienten bekamen nach ihrer Behandlung mit Methotrexat nach zwei, drei Jahren Probleme mit ihren Leberwerten. Und dann muss man die Behandlung stoppen. Mit den Biologika haben wir Patienten, die teils 15 Jahre auf dieser Therapie sind und keine Nebenwirkungen haben."
Prof. Lars French